Definición:
El shock cardiogénico (SC) es una condición crítica caracterizada por una disfunción cardíaca severa que compromete la perfusión tisular global, lo que afecta la entrega de oxígeno y nutrientes esenciales a los órganos. Si no se interviene de manera oportuna, el SC puede progresar rápidamente hacia una disfunción orgánica y fallo multisistémico.
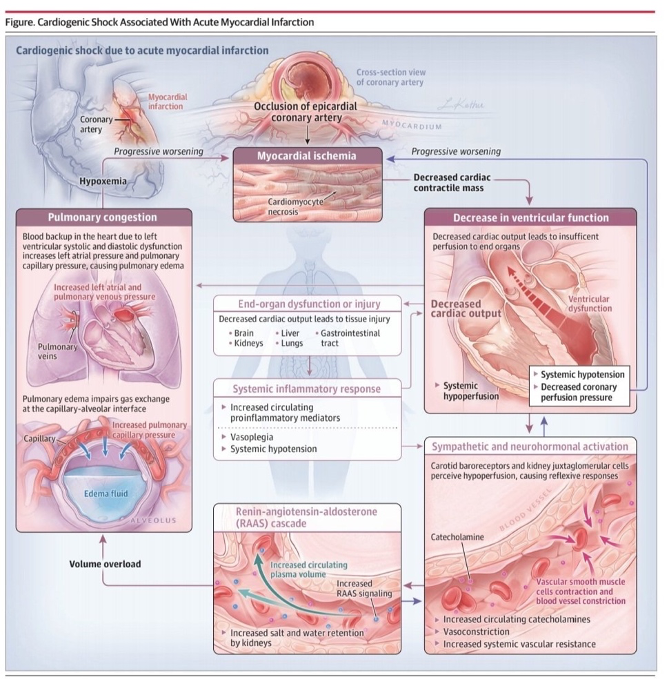
El infarto agudo de miocardio (IAM) es la causa más común de SC y requiere que al menos el 30% del tejido miocárdico esté comprometido, aunque este porcentaje puede variar según la reserva funcional del miocardio afectado. Con una tasa de mortalidad cercana al 50%, el SC es la principal causa de muerte en pacientes con IAM agudo.
Epidemiología:
El SC afecta entre el 5.5% y el 7% de los pacientes con IAM con elevación del ST (STEMI) y al 2.5% de aquellos con IAM sin elevación del ST (NSTEMI). A pesar de los avances en las estrategias de reperfusión coronaria, la mortalidad asociada sigue siendo alta, oscilando entre el 40% y el 50%. El riesgo de mortalidad aumenta con la edad y la presencia de comorbilidades.
Fisiopatología:
El SC se caracteriza por una presión arterial baja y signos de hipoperfusión orgánica. Los pacientes con SC generalmente presentan un índice cardíaco (IC) inferior a 2.2 L/min/m² y presiones de llenado ventricular elevadas. La respuesta neurohormonal, activada por la disminución de la presión arterial, eleva la resistencia vascular sistémica, incrementando el trabajo cardíaco y exacerbando la hipoperfusión tisular. En algunos casos, una vasodilatación relativa puede acompañar al SC, explicada por un estado inflamatorio sistémico similar al visto en la sepsis.
Etiología:
El SC resulta principalmente de una isquemia extensa debido a una enfermedad coronaria multivaso, donde más del 40% del miocardio del ventrículo izquierdo (VI) puede estar infartado. La insuficiencia ventricular derecha severa es también un contribuyente importante en aproximadamente el 5% de los casos. Otras causas incluyen la insuficiencia mitral aguda severa, la ruptura del septo interventricular, el taponamiento cardíaco y el aneurisma ventricular.
Factores de Riesgo:
Insuficiencia cardíaca previa: El riesgo aumenta considerablemente en pacientes que ya tienen un historial de insuficiencia cardíaca.
- Edad avanzada: Pacientes mayores de 75 años presentan un riesgo significativamente mayor de desarrollar shock cardiogénico.
- Cardiopatia coronaria previa: pacientes con un historial de infarto tienen un mayor riesgo, aunque el porcentaje exacto puede variar
- Enfermedad coronaria multivaso: Esta condición está asociada con riesgo incrementado, especialmente en infartos que afectan grandes áreas del miocardio
- Insuficiencia cardíaca.
- Hipertensión.
- Diabetes mellitus.

Presentación Clínica:
El SC se presenta con hipotensión, oliguria, alteración del estado mental, piel fría y húmeda, y acidosis metabólica (lactato >2.0 mmol/L). Aunque no todos los pacientes muestran un cuadro completo, es esencial una evaluación clínica rápida para evitar un deterioro irreversible. La presentación clínica puede variar, especialmente en casos de SC del ventrículo derecho, donde la congestión pulmonar puede estar ausente.
El paciente con SC característicamente presenta hipotensión arterial, signos de hipoperfusión (extremidades frías, llene capilar lento, oliguria, alteración del estado mental) y dificultad respiratoria por congestión pulmonar.
Signos que sugieren mal manejo de presiones: venas yugulares ingurgitadas, piel fría, estertores pulmonares, ritmo de galope o nuevos soplos cardíacos, y pulsos distales débiles.
- En el SC con predominio del ventrículo derecho, que ocurre típicamente en un infarto de la pared inferior, es común la distensión venosa yugular sin congestión pulmonar.
Diagnóstico:
El diagnóstico de SC en IAM se basa en la combinación de manifestaciones clínicas, como dolor torácico recurrente, dificultad respiratoria, hipotensión y signos de hipoperfusión. La ecocardiografía es crucial para evaluar la función ventricular y detectar complicaciones mecánicas como la insuficiencia mitral severa o la ruptura del septo ventricular. La angiografía coronaria debe realizarse en todos los pacientes con SC sospechoso para evaluar la necesidad de revascularización urgente.
- Sospechar shock cardiogénico en pacientes con infarto agudo de miocardio (IAM) que presentan dolor torácico recurrente, disnea, hipotensión, hipoperfusión y congestión pulmonar.
Evaluación rápida:
- Se debe realizar una evaluación diagnóstica junto con la reanimación. En casos de IAM con shock cardiogénico evidente y alteraciones electrocardiográficas significativas, se recomienda una cateterización cardíaca urgente con angiografía coronaria.
Electrocardiograma y ecocardiograma:
- Un ECG repetido puede confirmar isquemia recurrente. Un ecocardiograma es clave para confirmar el diagnóstico y excluir otras etiologías cardíacas. Si la situación sigue siendo incierta o no responde a la reanimación, puede ser necesario un catéter de arteria pulmonar (Swan-Ganz) para guiar el manejo.
- Anormalidades comunes incluyen evidencia electrocardiográfica de isquemia, congestión pulmonar en radiografías de tórax, acidosis metabólica con hiperlactatemia, hipoperfusión de órganos (evaluar disfunciones asociadas) y complicaciones mecánicas evidentes en la ecocardiografía.
Pruebas de laboratorio adicionales:
- Realizar hemograma completo, perfil de química, tiempos de coagulación, troponina y una radiografía de tórax.
- Objetivo de identificar causa y diferenciales o precipitantes asociados
Ecocardiografía:
- La ecocardiografía puede mostrar una función sistólica ventricular izquierda o derecha severamente deprimida, disminución del volumen sistólico, y presión de llenado elevada, confirmando el diagnóstico de shock cardiogénico.
Monitoreo hemodinámico:
- Si el diagnóstico es incierto o el paciente no responde a la reanimación inicial, la colocación de un catéter de arteria pulmonar puede ayudar a confirmar el diagnóstico y guiar el manejo. El perfil hemodinámico típico incluye hipotensión arterial, una reducción severa del índice cardíaco, y una presión capilar pulmonar elevada.
Angiografía coronaria y ventriculografía:
- Todos los pacientes con sospecha de IAM y shock cardiogénico, candidatos para revascularización, deben someterse a una angiografía coronaria urgente. Esto ayuda a evaluar la función ventricular izquierda y a diagnosticar complicaciones mecánicas.
Recomendaciones de manejo en Shock Cardiogénico: Integrando la Evidencia
1. Revascularización Temprana en Shock Cardiogénico Secundario a Infarto Agudo de Miocardio (IAM)
Revascularización Temprana
- La revascularización temprana mediante intervención coronaria percutánea (ICP) o cirugía de bypass coronario (CABG) es la intervención más efectiva para mejorar la supervivencia en pacientes con shock cardiogénico debido a IAM. Estudios como el SHOCK trial (Hochman et al., 1999) y otros han demostrado que esta estrategia reduce significativamente la mortalidad.
- Recomendación: Priorizar la revascularización temprana en todos los pacientes con shock cardiogénico e IAM.
Revascularización Multivaso Inicial
- La revascularización multivaso inicial puede ser perjudicial en el contexto de shock cardiogénico. El ensayo CULPRIT-SHOCK (Circulation, 2018) mostró que es preferible realizar la revascularización únicamente en la lesión culpable durante la fase aguda.
- Recomendación: Evitar la revascularización multivaso en la fase inicial, centrándose en la lesión culpable.
2. Uso de Drogas Vasoactivas
Norepinefrina
- La norepinefrina es más segura y eficaz que la dopamina o la epinefrina en pacientes con shock cardiogénico, con menores tasas de arritmias y mejores resultados en supervivencia (De Backer et al., 2010).
- Recomendación: Norepinefrina como vasopresor de primera línea en el manejo del shock cardiogénico.
Dobutamina y Milrinona
- Dobutamina y milrinona producen efectos similares en cuanto a la supervivencia, aunque ambos pueden estar asociados con efectos adversos. Se prefieren en combinación con norepinefrina para optimizar la perfusión cardíaca.
- Recomendación:Usar dobutamina o milrinona según la disponibilidad y la respuesta del paciente, en combinación con vasopresores.
- Ideal milrinona en paciente con uso crónico de betabloqueadores y pacientes con hipertensión pulmonar crónica
Levosimendán
- El uso de levosimendán no mejora la supervivencia en el manejo del shock cardiogénico, según el metaanálisis del SURVIVE Trial (JAMA, 2007).
- Recomendación: No recomendar levosimendán como tratamiento de primera línea en shock cardiogénico.
3. Soporte Circulatorio Mecánico Temporal (Bomba de Balón Intraaórtico – BIAC)
- El uso rutinario de BIAC en shock cardiogénico no mejora la supervivencia, como se evidenció en el IABP-SHOCK II trial (NEJM, 2012).
- Recomendación: Limitar el uso de BIAC a situaciones específicas, como puente a otras terapias definitivas.
Oxigenación por Membrana Extracorpórea (ECMO)
- El uso inicial de ECMO-VA no mejora la supervivencia en comparación con el ECMO-VA de rescate, según los resultados de estudios recientes (Circulation, 2023).
- Recomendación: Considerar el ECMO-VA como una opción de rescate en casos de shock cardiogénico refractario, y no como primera línea de intervención.
4. Ventilación Mecánica no invasiva (VMNI)
- La VMNI es recomendada como primera línea en pacientes con insuficiencia respiratoria secundaria a edema pulmonar. Estudios como el de Hongisto et al. (2017) demostraron que VMNI mejora la oxigenación y reduce el trabajo respiratorio en pacientes con edema pulmonar.
- Recomendación: Utilizar VMNI como primera opción, y considerar la intubación con agentes hemodinámicamente estables como etomidato o ketamina si falla.
5. Control de Arritmias (Cardioversión y Marcapasos)
- La cardioversión eléctrica es esencial para taquiarritmias inestables y el marcapasos para bradiarritmias que causan inestabilidad hemodinámica. La rápida corrección de arritmias previene el empeoramiento del shock y mejora la estabilidad hemodinámica (Brilakis et al., 2012).
- Recomendación: Realizar cardioversión eléctrica o implantar marcapasos según sea necesario para estabilizar al paciente.
6. Manejo de la Precarga y la PEEP
- El manejo adecuado de la PEEP, ajustado al tipo de insuficiencia ventricular, es crucial para evitar complicaciones. En insuficiencia ventricular derecha, es vital minimizar la PEEP, mientras que en insuficiencia ventricular izquierda se recomienda un PEEP moderado a alto para mejorar la oxigenación (Alviar et al., 2018).
- Recomendación: Ajustar la PEEP según la insuficiencia ventricular para evitar la sobrecarga de volumen o la hipoperfusión.
7. Terapia Farmacológica Complementaria
Anticoagulantes
- Los agentes anticoagulantes son fundamentales en el manejo del IAM en shock cardiogénico, pero deben usarse con precaución debido a la posible afectación renal y la disminución del flujo sanguíneo entérico en estados de shock (Van de Werf et al., 2018).
- Recomendación: Preferir la heparina no fraccionada sobre la de bajo peso molecular, especialmente en pacientes con riesgo de deterioro renal.

0 comentarios